Tijdens het ADA congres 2021 werd een sessie gewijd aan de nieuwe gezamenlijke ADA/EASD richtlijn type 1 diabetes mellitus (T1DM) voor volwassenen; een richtlijn waarin de patiënt centraal staat en alle interventies gericht zijn op het inpassen van diabetes in het leven van de persoon met T1DM. Onder voorzitterschap van prof. Richard Holt namen acht sprekers, waaronder de Nederlanders prof. Hans de Vries en prof. Frank Snoek, een hoofdstuk voor hun rekening.
De volledige tekst van de gezamenlijke ADA/EASD richtlijn is online te raadplegen op https://professional.diabetes.org/T1DConsensus. Deze richtlijn is, net als de huidige ADA Standards of Care, meer een bevestiging van best practices, gelardeerd met zoveel mogelijk bewijs. Met de woorden ‘this is your report as wel as ours’ nodigde voorzitter Holt iedereen uit commentaar te leveren op de richtlijn. De deadline hiervoor is donderdag 8 juli, middernacht, adacomments@diabetes.org.
Differentiëren tussen T1DM en andere vormen van DM
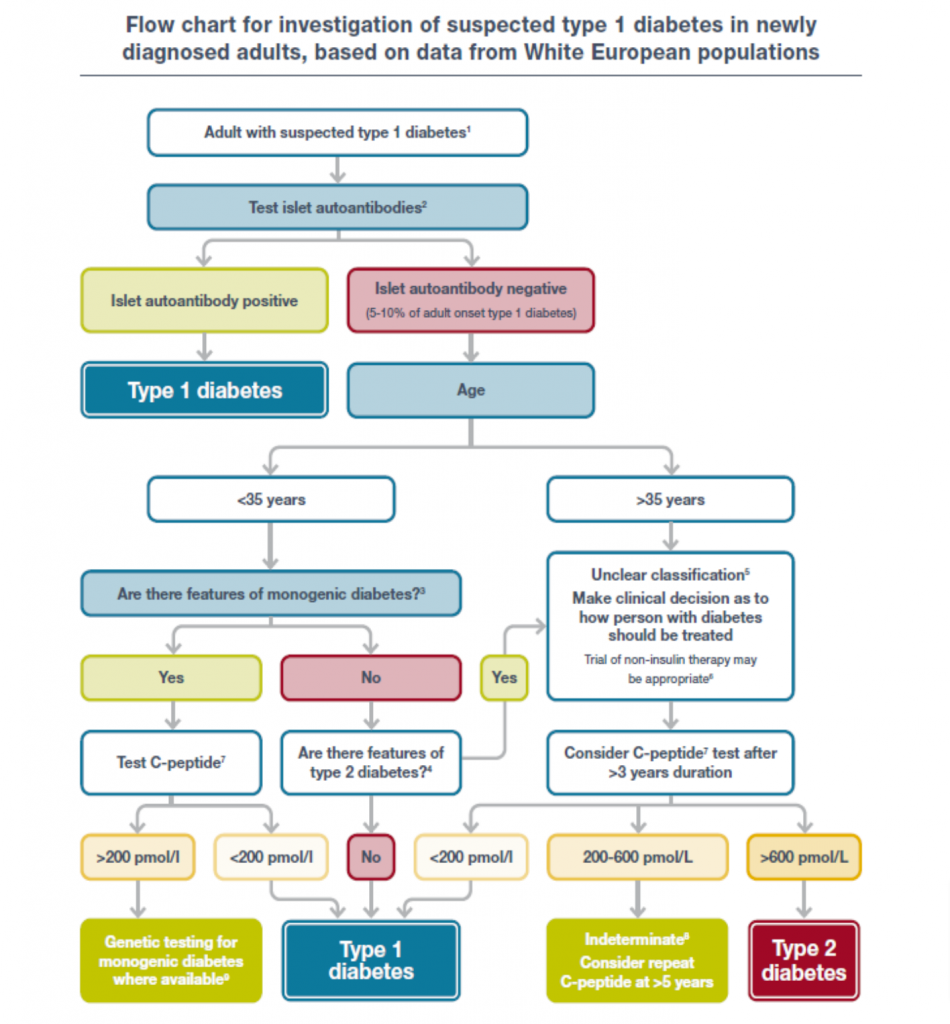
Hans de Vries beet de spits af. Hij presenteerde aan de hand van stroomdiagrammen (zie onderstaande figuur) hoe u kunt differentiëren tussen T1DM en andere vormen van DM.
- Als leeftijdsindicatie werd gekozen voor 35 jaar: daaronder meest waarschijnlijk T1DM , daarboven minder waarschijnlijk T1DM.
- Het begint met het meten van autoantistoffen: eerst anti-GAD, en indien die negatief zijn, anti-ZnT8 en anti-IA2. Op deze wijze is maar 5-10 % van de patiënten met T1DM antistof negatief.
- Blijkt iemand antistof negatief, dan kunt u monogenetische DM (MODY, MIDDM) overwegen. Zijn er tekenen die hierop wijzen, test dan eerst random C-peptide. Is deze hoger dan 200 pM, laat dan genetisch onderzoek verrichten. Is de C-peptide bij iemand < 35 jaar lager dan 200 pM, dan kunt u dit beschouwen als T1DM.
- Zijn er geen tekenen voor monogenetische DM en wel aanwijzingen voor T2DM (bijvoorbeeld sterk belaste familieanamnese, hoog BMI, etc.), dan is de classificatie onzeker en besluit de clinicus hoe de patiënt behandeld kan worden.
Er werd benadrukt dat niet iedereen met T1DM zich presenteert met een ketoacidose en niet iedereen met een diabetische ketoacidose T1DM heeft.
Onduidelijke classificatie boven de 35 jaar
Bij personen boven de 35 jaar met een onduidelijke classificatie van de DM kan een behandeling gestart worden op klinische beslisgronden (d.w.z. u kunt proberen te behandelen zonder insuline). Een C-peptide test is dan na drie jaar diabetes discriminatief. Is de C-peptide, gestimuleerd, < 200 pM, dan is er sprake van T1DM; is het > 600 pM, dan betreft het T2DM. Daartussen, onzeker, en kan de test twee jaar later herhaald worden.
Tijdstip van C-peptide test
De Vries benadrukte dat een C-peptide meting binnen vijf uur na een maaltijd, met daarbij een glucosemeting, even waardevol is als een C-peptide test, waarbij 1 mg glucagon gegeven wordt en de C-peptide gemeten wordt op nul, vier en zes minuten. Voor menig Nederlands ziekenhuis kan deze opmerking waardevol zijn, want vaak wordt C-peptide juist nuchter gemeten.
Voorgesteld laboratoriumpakket
Vervolgens nam prof. Ruth Weinstock het woord. Zij besprak de behandeling van T1DM, waarbij als belangrijkste punten naar voren kwamen: de voorkeur voor analoge insulines; het meten met (intermittent) CGM en toch nog het multiple daily injection schema als basisbehandeling. Voor T1DM werd het volgende laboratoriumpakket voorgesteld: 1-4 x per jaar HbA1c; jaarlijks albuminurie en creatinine; lipidenpanel afhankelijk van voorgaande of behandeling; eenmalig leverenzymen ASAT en ALAT; bij gebruik van RAAS-inhibitie kalium bij het jaarlijkse meenemen; en eenmalig TSH, vitamine B12 en screening op coeliakie.
Hypoglykemie geclassificeerd
Prof. Eric Renard sprak over hypoglykemie. Hypoglykemie wordt nu definitief geclassificeerd in drie niveaus:
- niveau 1 (alert): 3-3,8 mmol/l
- niveau 2 (klinisch belangrijk): < 3 mmol/l
- niveau 3 (ernstig): hulp van derden noodzakelijk
Er is voldoende bewijs dat het adagium uit de vorige eeuw ‘Hoe lager het HbA1c, hoe meer kans op hypo’s’ verschoven is. Gestructureerde voorlichting, CGM en AID (Automated Insulin Delivery) hebben laten zien dat verlaging van het HbA1c mogelijk is zonder toename van hypoglykemie.
De noodzaak van screening van diabetes-gerelateerde emotionele distress
Tot slot benadrukte prof. Frank Snoek dat 20-40 % van de mensen met T1DM diabetes-gerelateerde emotionele distress heeft. Hij is een voorstander van periodieke screening van depressieve klachten bij mensen met diabetes. Hiervoor kan de PAID-5 of PAID-enquête worden gebruikt, die is opgenomen in de NDF-richtlijn uit 2013 Richtlijn-Signalering-en-monitoring-van-depressieve-klachten-DEF-261120131.pdf (zorgstandaarddiabetes.nl). De presentatie van Snoek haakte in op wat de andere sprekers uitdroegen: de behandeling van T1DM anno 2021 stelt de patiënt centraal en is gericht op zelfmanagement. Volgens hem hebben alle leden van het diabetesteam hierbij een rol. Als artsen kunnen wij ze wijzen op drie niveaus van hulp: peer-support en informele coaching (websites, patiëntenvereniging, apps, etc.), psychologische behandelingen (zoals Hypobewust.nl, Diabetes de Baas, mydiamate.nl en web-based interventies) en psychiatrische expertise indien nodig in zware gevallen.
Wat vindt u nog meer in de richtlijn?
De richtlijn bevat verder hoofdstukken over educatie, diabetische ketoacidose (wat zijn de risicogroepen?), eilandjes- en pancreastransplantatie, aanvullende behandelingen (bijvoorbeeld metformine, GLP-1, SGLT-2 bij T1DM), bijzondere populaties (zwangeren, ouderen) en immunotherapie ter preventie van T1DM in risicogroepen.
Lees de tekst op de link en lever uw commentaar! https://professional.diabetes.org/T1DConsensus